A infección polo virus do papiloma é o que agora está en boca de todo o mundo. Descubriuse que o virus, que provoca a aparición de verrugas e formacións máis pequenas na pel (papiloma), pode provocar o desenvolvemento de cancro dos órganos xenitais en mulleres e homes, así como carcinoma do recto e da garganta. As vacinas deseñadas para protexer a unha persoa das cepas máis perigosas do virus poden provocar reaccións graves.
Tipos de infección por papilomavirus
As verrugas e o cancro cervical son causados por dous tipos diferentes do mesmo virus (chamados cepas). Determinar só o feito de que se produciu a infección por papilomavirus non significa que unha persoa desenvolva cancro de papilomavirus: isto é posible se unha cepa do grupo oncoxénico entrou no corpo. Ao mesmo tempo, a infección con calquera das cepas aumenta o risco de penetración no corpo doutro tipo de virus.
En total, están illadas unhas 600 cepas do virus da papilomatose, diferenciándose unhas das outras no conxunto e secuencia de proteínas situadas na súa cuncha. Os científicos divídense en 27 especies e 5 xéneros.
Dependendo da capacidade de causar cancro, distínguense os seguintes tipos de virus do papiloma humano:
- Ter un risco oncoxénico baixo (é improbable que a súa entrada no organismo cause cancro). Trátase de virus cos números 3, 11, 32, 34, 40-44, 6, 51, 61, 13. 72 e 73.
- Ter un risco oncoxénico medio. Trátase de cepas 35, 53, 30, 52, 45, 56, 58. Provocan formacións na pel e nas mucosas, cuxa probabilidade de malignidade é maior que no primeiro caso.
- Cepas de alta oncoxenicidade. Trátase, en primeiro lugar, do virus do papiloma tipo 16, que provoca cancro de cérvix en cada segunda muller (41-54%), así como do virus do tipo 18, que provoca esta enfermidade en cada décimo dos seus portadores. As cepas altamente oncoxénicas tamén inclúen cepas cos números 31, 33, 39, 50, 59, 64, 68, 70, 82.
O perigo da infección polo virus do papiloma
As propiedades do virus da papilomatose son tales que se asenta na pel ou na membrana mucosa de varios órganos: reprodutor (tanto masculino como feminino), esófago, bronquios, cavidade oral, recto. Tamén se pode localizar na conxuntiva dos ollos.
Cada cepa do virus ten a súa propia localización "favorita". Entón, os tipos máis perigosos 16 e 18, cando son golpeados, "van" inmediatamente aos xenitais, e os virus de baixo contido oncoxénico 6 e 11 afectan a vulva e o perineo, provocando o desenvolvemento de verrugas xenitais alí. Estas mesmas cepas poden causar papilomatose nas vías respiratorias nun neno se nace naturalmente dunha nai con verrugas xenitais.
Despois da infección, non sempre se desenvolve unha enfermidade con síntomas graves. Pola contra, a maioría das veces a enfermidade pasa desapercibida e non leva a consecuencias graves.
As complicacións máis perigosas da infección polo virus do papiloma humano son:
- cancro cervical. Ocorre nas mulleres como resultado da infección polo virus do papiloma humano tipos 16 ou 18. Probouse que esta enfermidade non ocorre en ausencia de papilomavirus. E se antes falaban do desenvolvemento do carcinoma cervical por erosión ou ectropión, agora isto foi revisado e desmentido;
- carcinoma rectal. A diferenza da primeira enfermidade, pode ter outras causas;
- cancro de garganta. Tamén está causada por un virus tipo 16;
- cancro de pulmón, que pode ocorrer cando se infecta con 16, 18, 11, 2, 6, 30 tipos de virus;
- insuficiencia respiratoria, que se desenvolve co crecemento de papilomas malignos no tracto respiratorio (larinxe, tráquea);
- sangrado por contacto por verrugas. Se están na vulva, no perineo ou na vaxina, entón son provocados polo sexo. Cunha localización diferente (no nariz, na boca), o sangrado pódese provocar feríndoos mecánicamente con outros obxectos.
Cada ano, segundo fontes oficiais, rexístranse no mundo algo menos de medio millón (470. 000) novos casos de cancro cervical provocado por este virus. 233. 000 mulleres morren cada ano por esta enfermidade. Isto sitúa a esta enfermidade oncolóxica no 2o lugar en frecuencia entre todas as patoloxías cancerosas en xinecoloxía (primeiro lugar en cancro de mama) e no 5o lugar entre todas as causas de morte en mulleres. Na maioría das veces, mulleres menores de 40 anos morren por carcinoma cervical.
Vías de transmisión
O virus do papiloma é moi común. Segundo datos modernos, pódese atopar no 90% da poboación mundial.
Como se transmite o virus do papiloma humano:
- sexualmente (con calquera tipo de sexo). Os preservativos reducen a posibilidade da súa penetración no corpo (a infección co uso dun preservativo foi de 37, 8, e sen el - 89, 3%), pero non evitan completamente a infección: o diámetro dos poros do látex está deseñado para evitar os espermatozoides, mentres que o tamaño do virus é demasiado pequeno;
- modo doméstico, cando o virus penetra a través da pel danada. Isto ocorre na piscina, no baño, cando se usan toallas compartidas, ferramentas de manicura, pratos;
- de nai a fillo, durante o parto: máis frecuentemente - con parto independente, pero tamén con cesárea, tamén existe a posibilidade de que o virus entre nas membranas da larinxe;
- con saliva - con bicos;
- contacto - ao fregar ou cortar papilomas, verrugas ou condilomas pola pel ou a membrana mucosa, onde a integridade está rota. Así é como adoita ocorrer a autoinfección.
Se a inmunidade dunha persoa é forte no momento en que entra o virus, entón a probabilidade de que se desenvolva unha enfermidade é pequena: o máis probable é que o microbio permaneza en estado inactivo. O risco de desenvolver a enfermidade aumenta se:
- inicio precoz (antes dos 16 anos) da actividade sexual ou polo menos caricias;
- cambio frecuente (máis dunha vez en 3 anos) de parellas sexuais;
- infeccións xenitais, como candidiasis recorrente, clamidia, gonorrea, ureaplasmose;
- abortou;
- enfermidades do cérvix: erosión, ectropión;
- estrés constante;
- malos hábitos: tabaquismo, alcoholismo;
- uso a longo prazo de pílulas anticonceptivas para;
- violacións dos procesos metabólicos;
- avitaminose.
A presenza de verrugas xenitais nunha muller embarazada é unha indicación para unha cesárea - para evitar a infección do tracto respiratorio do neno. Así, é improbable que o neno "obteña" o microbio da nai. Os tipos de virus oncoxénicos non se transmiten por medios domésticos porque as formacións portadoras do virus non están situadas na pel. Polo tanto, o primeiro "coñecemento" destes microbios adoita producirse durante as relacións sexuais, e isto adoita ocorrer na adolescencia. Isto xustifica a necesidade de tomar medidas (en particular, a vacinación) xusto antes da primeira experiencia sexual.
Como se manifesta a infección por papilomavirus?
Os síntomas do virus do papiloma humano dependen da cepa que entrou no corpo e da forma clínica que causou. Entón, podería ser:
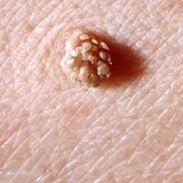
- Papiloma- única ou múltiple. Son excrementos en forma de cogomelos nun talo da cor da pel ou que teñen un tinte amarelado, marrón ou negruzco. Atópanse na pel debaixo das glándulas mamarias, no pescozo, nas axilas, na cara, así como nas mucosas da boca, do nariz ou dos xenitais. Con máis frecuencia, os papilomas ocorren nas mulleres. Normalmente son só un defecto estético, poden causar molestias ou dor. Raramente, os papilomas vólvense malignos.
- Verrugas, incluíndo plantar. Estas son formacións en forma de cogomelo pardusco. Na zona das palmas das mans e das plantas, ocorren nos lugares de maior rozamento e causan dor cando se presionan. As verrugas plantares poden ter un eixe que se estende ao tecido san. Poden inflamarse e ferir.
- Verrugas xenitais. Estes son excrementos papilares que, fusionándose entre si, semellan coliflor. Os condilomas fórmanse nas mucosas: nos xenitais, no perineo. Se xurdiron como resultado do sexo anal, ocupan unha localización ao redor do ano. Os condilomas tamén se poden localizar nas membranas mucosas dos órganos internos: vexiga, intestinos. Isto provoca síntomas como a micción ou a defecación dolorosas, unha violación das funcións fisiolóxicas.
- Enfermidade precancerosa do cérvix - displasia, causada polo virus do papiloma humano - non se manifesta clinicamente. Esta enfermidade pódese sospeitar durante a colposcopia; detectado mediante o exame citolóxico dun frotis da canle cervical.
- Cancro cervicalnon aparece inmediatamente. Nas primeiras fases, non hai síntomas. A muller debe ser alertada por comezón na zona xenital, un cambio na natureza da secreción do tracto xenital (poden facerse máis abundantes, poden aparecer raias de sangue neles, poden ter un cheiro desagradable), irregularidades menstruais, hemorraxias. despois do sexo ou na metade do ciclo. Nas fases posteriores, esta enfermidade caracterízase por inchazo das pernas (xeralmente nun lado), dor na columna vertebral ou lumbar.
- Papulose bowenoide. Este é o nome dunha condición precancerosa que se desenvolve con máis frecuencia nos homes. Caracterízase pola aparición na pel dun número diferente de manchas e placas de cor que van dende rosa ou amarelento ata marrón vermello ou violeta. A superficie destas placas pode ser lisa ou verrugosa; son dolorosas ao tocar.
- enfermidade de Bowen- Trátase dun cancro da pel e das mucosas, que se desenvolve a partir das células da capa superficial. Parece un defecto da pel vermella brillante con contornos irregulares, cuberto de escamas e crecementos verrugosos.
Nos homes, o virus do papiloma humano causa unha enfermidade especial: o carcinoma de células escamosas do pene. A súa causa é un virus tipo 16. Este último cambia as células do tracto xenital masculino baixo a influencia do fume do cigarro, mentres que o carácter maligno adquírese baixo a influencia do virus herpes simplex tipo 2, se o ADN masculino contén o xene Ras, se a terapia PUVA, realizouse quimioterapia. , ou o home está enfermo de VIH. O carcinoma de células escamosas ten un aspecto diferente. Esta pode ser a aparición dunha mancha que se eleva sobre a pel con crecementos verrugosos na parte superior, tamén pode parecer unha úlcera que destrúe o pene. O tumor localízase na cabeza ou no prepucio.
O cancro de recto causado polo virus do papiloma humano tamén é máis común nos homes. Dáse principalmente en persoas de orientación non tradicional. Caracterízase por defecación dolorosa, descarga de sangue ou icor do recto.
Calquera forma de infección polo virus do papiloma non se desenvolve inmediatamente despois da infección: debe pasar de 14 días a varios anos (dependendo da inmunidade e dos factores favorables) antes de que aparezan os primeiros síntomas.
Diagnóstico
Para facer un diagnóstico en presenza de papilomas externos ou verrugas, non é necesario realizar unha análise para o virus do papiloma. En presenza doutras formas clínicas de infección, necesitas:
- Exame médico:para as mulleres - un xinecólogo, para os homes - un urólogo.
- Colposcopia(para mulleres) - exame do cérvix ao microscopio. Durante o estudo realízanse probas con solución de Lugol, unha proba de Papanicolaou (frostis da canle cervical e do cérvix), unha biopsia do cérvix, tómase un frotis para o seu exame polo método PCR e a proba Digene.
- Uretroscopia e rectoscopia(para homes). Durante o exame da uretra ou do recto, tamén se realiza unha biopsia de cambios sospeitosos de precancro ou cancro, tamén se toman frotis para o seu exame polo método PCR e a proba Digene.
Así, é posible facer probas para detectar o virus só no consultorio dun xinecólogo (para mulleres) ou dun urólogo (para homes). Trátase dun estudo por PCR dun frotis da canle cervical ou da uretra, ou dunha proba de Digene, que se realiza con material extraído dunha biopsia ou raspado de células epiteliais.
Tratamento
Como tratar o virus do papiloma humano depende da forma da infección. Entón, se falamos de verrugas, papilomas ou condilomas, o tratamento realízase en 2 etapas:
- A formación é eliminada por varios métodos. Esta pode ser a escisión cirúrxica cun bisturí, a queima con láser ou corrente eléctrica, que é máis eficaz no caso de papilomas e condilomas. Para o tratamento das verrugas, úsase con éxito o método de criodestrución: a necrose do tecido patolóxico coa axuda de nitróxeno líquido, que ten unha temperatura moi baixa.
- O nomeamento de inmunomoduladores, cuxa tarefa é activar a propia inmunidade, que xa non debería permitir que o virus "levante a cabeza" (aínda non se inventaron medicamentos que destruirían o virus por completo).
Ademais, é importante garantir a prevención da reinfección: deter o contacto sexual cunha parella infectada (de forma óptima - someterse a un tratamento con el), excluír os cambios frecuentes de parellas sexuais, evitar visitar baños, saunas, piscinas.
O tratamento do cancro do papilomavirus humano depende da fase na que se detecta o cancro. Normalmente consta de tres compoñentes: extirpación cirúrxica do tumor, quimioterapia e radioterapia. Cando aplicar os dous últimos tipos de tratamento - só despois da cirurxía, en lugar da cirurxía ou ambos antes e despois - o oncólogo decide despois do exame.
Está en desenvolvemento unha vacina que podería curar a infección polo virus do papiloma humano.
Prevención
Dado o perigo da infección polo virus do papiloma humano e a súa importante prevalencia, sintetizáronse varias vacinas contra o virus do papiloma humano.
Todas as vacinas están certificadas e pasaron as probas pertinentes. Non conteñen os propios virus, senón proteínas individuais contidas na cápsula das cepas de virus indicadas, polo que non poden causar enfermidades. Recoméndase realizar mesmo antes da puberdade, entre 9 e 14 anos, é dicir, ata o momento no que o neno aínda non está familiarizado co virus. Ata o momento, só se aplican recomendacións claras ás nenas, xa que o cancro de cérvix ocorre só como resultado da infección por este virus e distínguese por unha taxa de mortalidade extremadamente alta. Os nenos tamén están vacinados á mesma idade.
Parece que non podes atopar diñeiro para salvar a un neno de enfermidades oncolóxicas tan graves. Ademais, nalgúns países do mundo, así como en 18 estados dos EUA, a introdución dunha das vacinas foi introducida nos Programas Nacionais de Inmunización. Pero hai moitos "peros":
- os estudos demostran que as vacinas reducen, pero non evitan por completo, o risco de desenvolver cancro cervical;
- segundo os datos oficiais, o 8% de todos os efectos secundarios (ou 0, 003% de todos os vacinados) observados durante a vacinación debéronse a efectos secundarios graves: morte, discapacidade, enfermidades que ameazan a vida e a saúde. Tamén se rexistraron mortes en 56 mulleres adultas vacinadas, pero non se atopou ningunha asociación coas propias vacinas;
- en resposta á vacina, algúns adolescentes reaccionaron cun aumento da temperatura a un alto número, o que provocou convulsións, algúns con insuficiencia respiratoria, que é mortal. Exprésase a opinión de que tal reacción podería observarse en portadores dun determinado xene. Ao mesmo tempo, antes da vacinación, non se realiza o estudo do xenoma humano, polo que é imposible saber se o neno é portador deste xene;
- despois da vacinación, rexistrouse a síndrome de Guillain-Barré - unha enfermidade na que se produce a parálise (moitas veces reversible) das pernas e dos brazos, a debilidade muscular e o seu "apagamento" completo pode afectar a todos os músculos, incluídos os respiratorios;
- observáronse casos de aumento do risco de tromboembolismo. Esta complicación notouse en 56 persoas, das cales 19 persoas tiñan embolia pulmonar, pola que morreron 4 persoas;
- non se sabe como afecta a vacinación á fertilidade e ao embarazo: pasou moi pouco tempo desde a vacinación dos primeiros grupos de nenas.
Por unha banda, aínda hai evidencias de que as mulleres vacinadas manteñen un estado normal (segundo a proba de Papanicolaou) das células do cérvix durante polo menos 5 anos. Por outra banda, é demasiado pronto para falar dos resultados a longo prazo da vacinación. En calquera caso, se a unha nena se lle ensina "desde pequena" que os exames preventivos, incluídos os dun xinecólogo, son para o seu ben, podemos esperar que se detecte calquera enfermidade nun estadio temperán.
Así, correspóndelles aos pais decidir se vacinan ou non ao seu propio fillo.

















